Você sabia que o plano de saúde deve necessariamente obrigado a custear o procedimento de angiografia? Saiba mais lendo o presente artigo.
Sobre o procedimento de angiografia
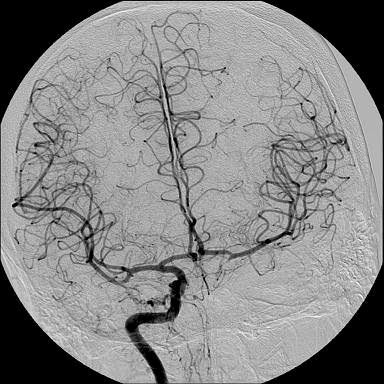
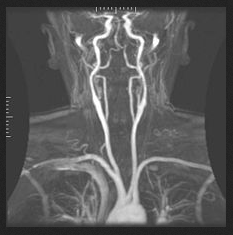
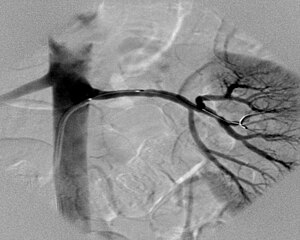
Primeiramente, o procedimento de angiografia nada mais é que uma técnica de visualização dos vasos sanguíneos.
Segundo o site Sobrice:
Angiografia (também conhecida como arteriografia) é uma técnica de imaginologia médica utilizada para visualizar o interior dos vasos sanguíneos, em particular as artérias.
O procedimento é realizado por um radiologista intervencionista, que vai injetar um agente de contraste radiopaco em seu vaso sanguíneo. Esta é uma substância que fará com que os vasos sanguíneos apareçam mais claramente durante o exame. O radiologista intervencionista utilizará a fluoroscopia para a orientação e a aquisição das imagens.
Uma arteriografia diagnóstica é um procedimento que envolve a inserção de uma agulha ou cateter no interior de uma artéria, utilizando injeção de um agente de contraste e, em seguida, observa-se o vaso por meio do equipamento de imagem.
Já o site Entendendo a Radiação Médica, ao escrever sobre a angiografia, entendeu que:
A angiografia por cateterismo é uma técnica de raios-X utilizada na avaliação de artérias, veias e órgãos para diagnosticar e tratar bloqueios e outros problemas de vasos sanguíneos. Um radiologista intervencionista realiza o procedimento conhecido como angiografia ou cateterismo. Durante o procedimento, o radiologista insere um tubo fino, chamado de cateter, em uma artéria ou veia a partir de um ponto de acesso. Este pode estar na virilha ou no braço, a localização precisa depende da área do corpo a ser examinada. A substância chamada de agente contrastante é injetada para tornar os vasos sanguíneos visíveis na imagem. (…) O agente é eliminado posteriormente pelos rins através da urina.
Uma das utilizações mais comuns dos angiogramas é identificar bloqueios ou estreitamento de vasos sanguíneos que podem interferir no fluxo sanguíneo normal em muitas partes do corpo, incluindo o cérebro, coração, abdômen e pernas. Em muitos casos, o radiologista intervencionista pode tratar um vaso sanguíneo bloqueado enquanto o angiograma é realizado sem necessidade de cirurgia.
Em relação à angiografia cerebral, dispôs o site da Sociedade Brasileira de Neurorradiologia Diagnóstica e Terapêutica (SBNR):
A Angiografia cerebral consiste em um exame neurorradiológico realizado após punção femoral e que com auxílio de cateteres de diferentes formatos e de um fia guia com o objetivo de avaliar a circulação intracraniana com a visualização dos vasos assegurados em decorrência de uso de contraste não iônico e de radiação ionizante (raios X).
Obrigatoriedade do custeio pelo plano de saúde da angiografia
Da análise do Rol de Procedimentos e Eventos em Saúde – 2018 da ANS, verifica-se que diversas formas de angiografia possuem custeio obrigatórios pela ANS, como, por exemplo:
- ANGIOGRAFIA CAROTÍDIA (VIA FEMURAL)
- ANGIOGRAFIA RADIOISOTÓPICA
- ANGIOGRAFIA POR CATETERISMO NÃO SELETIVO, SELETIVO OU SUPERSELETIVO
- ANGIOGRAFIA POR PUNÇÃO
- ANGIOGRAFIA TRANSOPERATÓRIA DE POSICIONAMENTO
- ANGIOGRAFIA OCULAR COM INDOCIANINA VERDE
Além disso, ao analisar o referido rol de procedimentos, percebe-se que quase todas as segmentações de plano de saúde são obrigadas a custear o procedimento de angiografia, quais sejam: i) ambulatorial; ii) hospitalar com obstetrícia; iii) hospitalar sem obstetrícia; iv) plano-referência.
Desta forma, não cabe ao plano de saúde negar cobertura ao procedimento de angiografia.
Colaciona-se, aqui, decisão liminar de juiz de direito da Bahia, que concedeu a cobertura pelo plano de saúde para a realização do procedimento de angiografia, conforme se vê:
Diante do exposto, embasado no art. 84, § 3º do CDC, DEFIRO PARCIALMENTE A MEDIDA LIMINARMENTE REQUERIDA, para determinar que a acionada, SUL AMERICA COMPANHIA DE SEGURO SAUDE, em prazo não superior a 72 (setenta e duas) horas, AUTORIZE E CUSTEI O PROCEDIMENTO DE ANGIOGRAFIA de que necessita a autora, NOSTERMOS DO RELATÓRIO MÉDICO CONSTANTE NOS AUTOS, bem assim como todos os outros procedimentos, exames, medicamentos, materiais especializados, internação hospitalar, anestesia, bem como, tudo que se fizer necessário ao restabelecimento da saúde da parte autora, sem ônus para esta, DEVENDO A RÉ ARCAR COM TODAS AS DESPESAS NECESSÁRIAS, até ulterior decisão.
Os procedimentos aqui determinados deverão ocorrer em uma das unidades médicas credenciadas, bem como por profissional e equipe médica credenciados ao plano réu.
(…)
Arbitro astreintes artigos 84, §4º do CDC, e 537 do CPC, no valor diário de R$ 500,00 (quinhentos reais), para a remota possibilidade de desobediência à liminar deferida.
Processo nº 0109489-90.2019.8.05.0001, decisão em 12/07/2019
O que fazer diante da negativa do procedimento de angiografia?
Nas situações que há indeferimento indevido por parte do plano de saúde do procedimento de angiografia, indicada pelo relatório médico como o necessária para o seu caso, é possível ajuizar uma ação judicial com pedido de liminar (a conhecida liminar médica) para que o plano seja obrigado a cobrir o referido procedimento, bem como pedindo a condenação por danos morais.
Ademais, recomenda-se o assessoramento de um advogado especializado em saúde para melhor acompanhamento da sua situação.
Dúvidas? É possível retirá-las clicando aqui.